吴捷教授:乳糖不耐受与牛奶蛋白过敏的鉴别与管理
以下文章来源于儿科学界 ,作者儿科学界
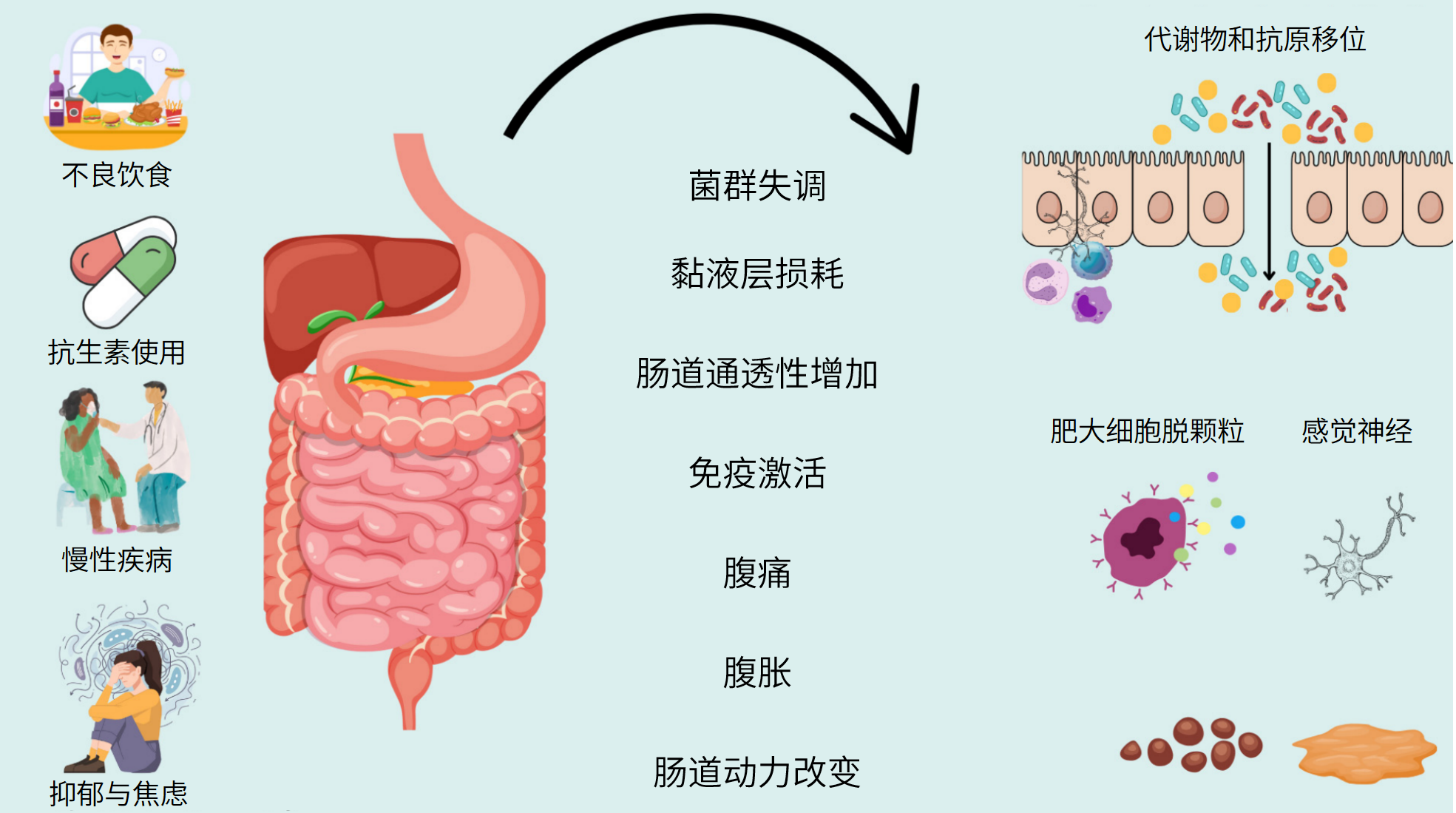
乳糖不耐受和牛奶蛋白过敏都可出现与摄入奶制品相关的腹泻,临床上常常被混淆。其实二者是机制完全不同的两种疾病,临床表现各有特点,治疗更是截然不同。首都医科大学附属北京儿童医院吴捷介绍了这两种疾病的发病机制、诊断策略和治疗,以及患儿的营养管理。
吴捷 教授
首都医科大学附属北京儿童医院消化内科主任
教授、主任医师,博士生导师
-
中华医学会儿科学分会消化学组副组长
-
中华医学会消化病学分会儿科协作组副组长
-
福棠儿童医学发展研究中心消化专委会主任委员
-
北京医学会儿科学分会副主任委员
-
中国医师协会反应分会委员
-
《中华儿科杂志》通讯编委,《中国实用儿科杂志》《小儿急救医学》《国际儿科学杂志》《中国中西医结合儿科学》杂志编委
乳糖不耐受与牛奶蛋白过敏的定义和机制
牛奶蛋白过敏
牛奶蛋白过敏是指机体对一种或多种牛奶蛋白发生的异常或过强的免疫学反应,是婴幼儿最为常见的食物过敏。牛奶蛋白过敏可由IgE介导、非IgE介导或两者混合介导,主要致敏组分为酪蛋白、β-乳球蛋白、α-乳清蛋白。
婴儿胃肠道的发育不够完善,黏膜通透性高,过敏原易进入血液,诱导特异性抗体产生,产生免疫应答。生命早期的肠道菌群失调也会影响免疫系统的发育,导致食物过敏。随年龄增长,多数患儿可逐渐对牛奶及牛奶制品产生耐受,有报道中国婴幼儿的牛奶蛋白过敏患病率为2.69%。
乳糖不耐受
机体乳糖酶数量和/或活性降低,不能有效消化母乳或牛乳中的乳糖,导致乳糖吸收不良,当乳糖吸收不良的儿童出现消化道症状时(摄入乳糖后发生腹泻、腹痛、恶心、胃肠胀气和/或腹胀,婴儿期肠绞痛和哭吵),就被称为乳糖不耐受。乳糖不耐受不是免疫反应。
奶制品中的乳糖需通过乳糖酶水解成半乳糖和葡萄糖后才能被机体吸收。乳糖酶位于小肠黏膜刷状缘,当乳糖酶不足或活性受损时,乳糖无法在小肠得到有效消化,进入结肠,被结肠的肠道菌群发酵生成短链有机酸如醋酸、丙酸、丁酸等和气体如甲烷、CO等,使肠道渗透压升高,导致腹胀、腹泻。
有研究发现,牛奶蛋白过敏和乳糖不耐受可同时存在。可能是因为牛奶蛋白过敏儿童因过敏反应引起肠道炎症、肠黏膜损伤和肠道菌群失调,继发乳糖不耐受。
乳糖不耐受与牛奶蛋白过敏的表现、分型
乳糖不耐受的分型
根据乳糖酶活性低下或数量不足的原因,乳糖不耐受可分为四种类型,详见下表。世界上约70%的人口有乳糖不耐受。中国人在断奶后3~4年内,乳糖酶活性缺失达到80%~90%,但缺乏大范围的流行病学调查数据。婴幼儿中继发性乳糖酶缺乏更为常见。先天性乳糖不耐受临床十分罕见。
表1 乳糖不耐受的临床分型
|
|
定义及特点 |
目标人群 |
观察 |
|
原发性乳糖酶缺乏 |
乳糖酶基因表达下调在2岁即可检测出。全球约70%人类乳糖酶活性持续至2~12岁,随后自发地逐渐下降至出生水平的5%~10% |
主要胃肠道症状一般不发生在5岁以前。发病高峰是青少年 |
这一缺陷是原发性/成人型乳糖酶缺乏的生理基础 |
|
继发性乳糖酶缺乏 |
小肠损伤,小肠黏膜细胞刷状边缘萎缩,乳糖酶缺乏或分泌不足,引起暂时性和可逆性的乳糖酶缺乏;感染等病变可导致小肠吸收能力下降或乳糖酶表达下调 通常由潜在肠道疾病引起如病毒性肠炎,牛奶相关肠病或克罗恩病引起 |
可发生在任何年龄,但在婴儿期更为常见; 可与牛奶蛋白过敏共存; |
在感染性腹泻的高危婴儿(小于3个月或营养不良)中具有重要的临床意义 |
|
先天性乳糖酶缺乏 |
罕见且严重的常染色体隐性遗传疾病,婴儿出生后开始母乳喂养几天后即发生 |
主要为婴儿病例 |
已报道40例 |
|
发展型乳糖酶缺乏 |
早产儿(小于34周)可观察到乳糖酶缺乏症 |
早产儿喂养不耐受的原因之一 |
暂时性缺陷,随时间推移而改善 |
乳糖不耐受的表现和危害
乳糖不耐受的临床表现个体差异很大,主要为消化道表现:腹泻、腹胀、嗳气、恶心、腹痛、肠绞痛等。症状通常在摄入含乳糖食物后30~60分钟内发生。婴幼儿常见症状是腹泻,大便黄色或青绿色蛋花汤样或稀糊状,夹有奶块,多有泡沫,酸臭味,每日甚至10余次。排便前哭闹,排便后好转;由于肠内胀气,食奶后无明显诱因哭闹不安;时有肛门潮红,甚至顽固性尿布皮炎。年长儿以腹部不适、腹胀为多见。部分患者肠道运动减弱出现便秘。
乳糖是母乳和哺乳动物乳汁中最重要的碳水化合物,对婴幼儿有着重要的作用:
-
是婴幼儿重要的能量来源,为新生儿提供约20%的能量;
-
是婴儿早期重要的益生元,对肠道免疫成熟和调节有重要作用;
-
乳糖的分解产物半乳糖促进脑苷脂类和粘多糖类的生成,是构成脑及神经组织糖脂质的成分;
-
促进钙的吸收;
-
调节血糖水平。
婴幼儿出现乳糖不耐受时,最常见、明显的症状是腹泻,如果不能早期诊治,腹泻与乳糖不耐受互为因果,部分患儿会演变成慢性或迁延性腹泻。严重的乳糖不耐受可导致患儿水电解质紊乱、低钙、低锌等微量元素缺乏。长期乳糖不耐受和腹泻会导致贫血、营养不良、体重低下、生长发育迟缓等严重后果。
牛奶蛋白过敏的表现和危害
牛奶蛋白过敏为免疫性疾病,除消化系统症状,还可有呼吸系统、皮肤等系统受累,出现相应症状和全身症状。其消化道表现以腹泻为主,伴呕吐/回流,绞痛。牛奶蛋白过敏的常见受累器官和症状有:
-
胃肠道:50%~60% 反流/呕吐,腹泻/便秘(有或无肛周皮疹),便血;
-
皮肤:50%~60%,特异性皮炎、嘴唇或眼睑肿胀(血管性水肿)、荨麻疹(与急性感染、药物和其他原因无关)、湿疹;
-
呼吸道:20%~30%,流涕,慢性咳嗽,气喘(排除感染因素);
-
全身:持续性的烦躁或肠绞痛(每天哭闹或烦躁不安持续3小时或以上),且每周至少3天,持续3周以上。
患儿通常有≥1个症状。情况严重者甚至造成营养性贫血、过敏性休克、生长发育迟滞等严重后果。
乳糖不耐受与牛奶蛋白过敏的诊断和鉴别诊断
乳糖不耐受的诊断
乳糖不耐受的严格诊断包含2个步骤:①确诊乳糖吸收不良;②乳糖不耐受的评估(但目前临床尚无有效的盲法测试工具,多采用非盲法问卷调查)。
乳糖吸收不良的诊断方法:①乳糖氢气呼气试验(诊断金标准);②乳糖耐量试验:糖尿病及胃排空时间和激素的相互作用等均可导致假阴性结果;③粪便pH值检查:果糖、胃动力和水的排泄可影响测试结果;④尿半乳糖测试:适用于婴幼儿;⑤空肠活检:检查结果与症状的相关性较差,通常需除外其他疾病如克罗恩病、肠炎等才应用;⑥基因诊断:我国人群目前并未得到确切验证的突变基因作为预测基因;⑦其他:去乳糖饮食及乳糖激发试验。
牛奶蛋白过敏的诊断
牛奶蛋白过敏的诊断流程首先是询问病史和体格检查;疑似为牛奶蛋白过敏之后通过专业试验辅助诊断。
询问病史对本病的识别有重要意义,特别是过敏病史,这是儿童过敏性疾病诊断的基础。单纯依靠病史时,本病的诊断准确率为30%~50%。病史采集内容包括:
①过敏家族史。父母或同胞特应性疾病史(如特应性皮炎、哮喘、过敏性鼻结膜炎、食物过敏、严重过敏反应等),有家族史的患儿更倾向于诊断过敏性疾病;
②现病史。
-
症状首次出现年龄:1岁以内倾向于食物过敏;3岁以后倾向于吸入性过敏原,以尘螨最为多见;
-
症状诱发与缓解因素:摄入牛奶蛋白出现/加重,避食后好转;
-
暴露于诱因后症状出现时间:接触后数分钟-2 h之内,2 h~72 h甚至1周。
-
反复暴露于诱因后症状的再现性;
-
持续时间和频率;
-
严重程度;
-
自出现症状至就诊时的治疗效果。
③伴随症状。生长发育障碍史;贫血、低蛋白血症等。
诊断牛奶蛋白过敏的试验有(详见下图):血清特异性IgE检测、皮肤点刺试验、斑贴试验以及食物回避+食物激发试验,食物回避+食物继发试验为"金"标准。
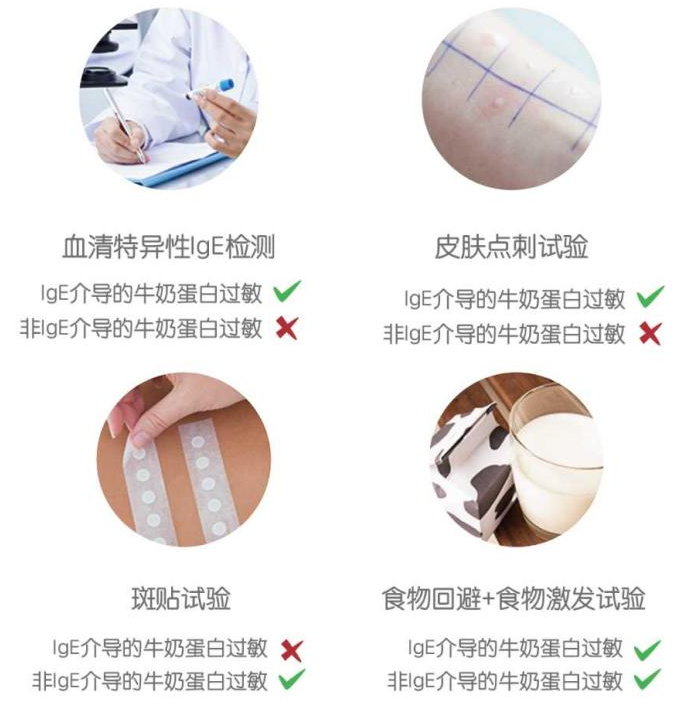
图1 诊断牛奶蛋白过敏的试验方法
鉴别诊断
牛奶蛋白过敏和乳糖不耐受患儿都可出现腹泻,当使用不含乳糖的深度水解蛋白奶粉、豆奶或无/低乳糖配方奶,患儿可能都会有不同程度的临床缓解,对诊断造成干扰。应详细询问病史,了解是否涉及多系统症状,理化异常如贫血,营养不良,生长受限,反应速发等。牛奶蛋白过敏患儿多有湿疹等其他系统受累过敏表现及家族过敏史,外周血嗜酸细胞增高,必要时可行牛奶过敏原测定、OFC等加以鉴别。还要注意牛奶蛋白过敏与乳糖不耐受同时出现的情况,牛奶蛋白过敏中同时合并乳糖不耐受占20%以上。
过敏性腹泻和乳糖不耐受的区别如下表所示。
表2 牛奶蛋白过敏与乳糖不耐受
|
|
过敏性腹泻 |
乳糖不耐受 |
|
发病机制 |
有致敏性的食物如牛奶、鸡蛋等进入人体后,机体产生异常免疫反应,导致机体生理功能紊乱/组织损伤,进而引发一系列临床症状 |
原发性乳糖不耐受:乳糖酶基因表达降低 继发性乳糖不耐受:继发于腹泻、炎性肠病、手术及药物损伤等 先天性乳糖酶缺乏:常染色体隐性基因病 发育型乳糖不耐受:肠道发育不成熟 |
|
临床表现 |
腹泻 直肠出血 呕吐;拒乳 生长发育迟缓 胃食管反流 腹痛;便秘等 |
腹泻(排黄色稀便、带泡沫及酸臭味) 腹胀 肠鸣音活跃 肠绞痛 恶心、呕吐 便秘等 |
|
肠道外症状 |
有,如湿疹等 |
无(婴儿) |
|
治疗 |
回避过敏原:深度水解蛋白配方或游离氨基酸配方 |
①避免使用乳糖及含乳糖食物:去乳糖配方 ②补充乳糖酶 |
|
预后 |
约1~2个月症状消失后可以逐步引入乳糖 |
儿童多为继发性乳糖不耐受,治疗原发病的基础上改去乳糖奶粉喂养或加用乳糖酶1~2周,可痊愈 |
乳糖不耐受与牛奶蛋白过敏的治疗与营养管理
无论是乳糖不耐受还是牛奶蛋白过敏,个性化管理都非常重要。
乳糖不耐受的治疗与营养管理
乳糖不耐受的治疗:母乳喂养的婴儿继续母乳喂养(并尽可能多次喂养);配方奶粉喂养的婴儿,可使用低乳糖或无乳糖配方奶。小剂量的乳糖通常可耐受,在年龄较大的儿童和青少年中,如果在一天中分次摄入少量乳糖,12~24克的乳糖通常是可以耐受的。
婴儿急性腹泻的肠内营养管理流程如下图所示:
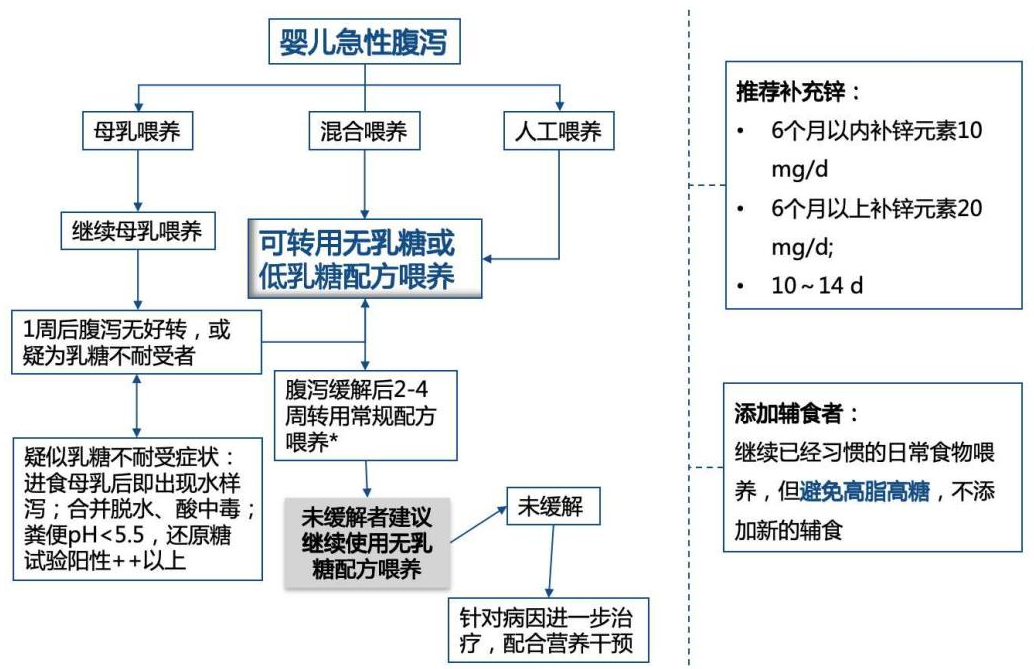
图2 婴儿急性腹泻的肠内营养管理
选择无乳糖饮食时要注意营养补充,如前所述,乳糖对儿童青少年的发育有重要意义,故饮食治疗时要注意钙、磷、维生素D的补充,有条件时可监测。乳糖酶已经可以作为食品添加剂用于非婴幼儿配方的调制乳粉或调制乳,但乳糖酶的作用受许多因素影响,如乳糖的剂量、酶的含量、酶在消化道能维持的活性时间、食物对胃肠蠕动的刺激、胃内pH值、胆汁酸盐浓度等均影响乳糖酶的效果,此外成本较高。外源性乳糖酶在治疗乳糖不耐受急性腹泻患儿中的作用还存在不确定性。
牛奶蛋白过敏的治疗和营养管理
对于有牛奶蛋白过敏诱导的肠病的配方奶喂养儿,根据其临床表现和严重程度,考虑使用无乳糖深度水解配方或氨基酸配方:轻中度牛奶蛋白过敏首选深度水解配方,同时有乳糖不耐受者考虑无乳糖深度水解配方,重度CMPA首选氨基酸配方,并监测生长发育。有以下情况时适宜选择氨基酸配方:深度水解配方不能完全缓解症状、嗜酸细胞食管炎、生长障碍或迟缓、食物蛋白诱导的小肠结肠综合征、多种食物过敏、重度湿疹、严重复杂的胃肠道食物过敏、母乳喂养时仍存在症状。
牛奶蛋白过敏儿童的营养管理如下图所示。
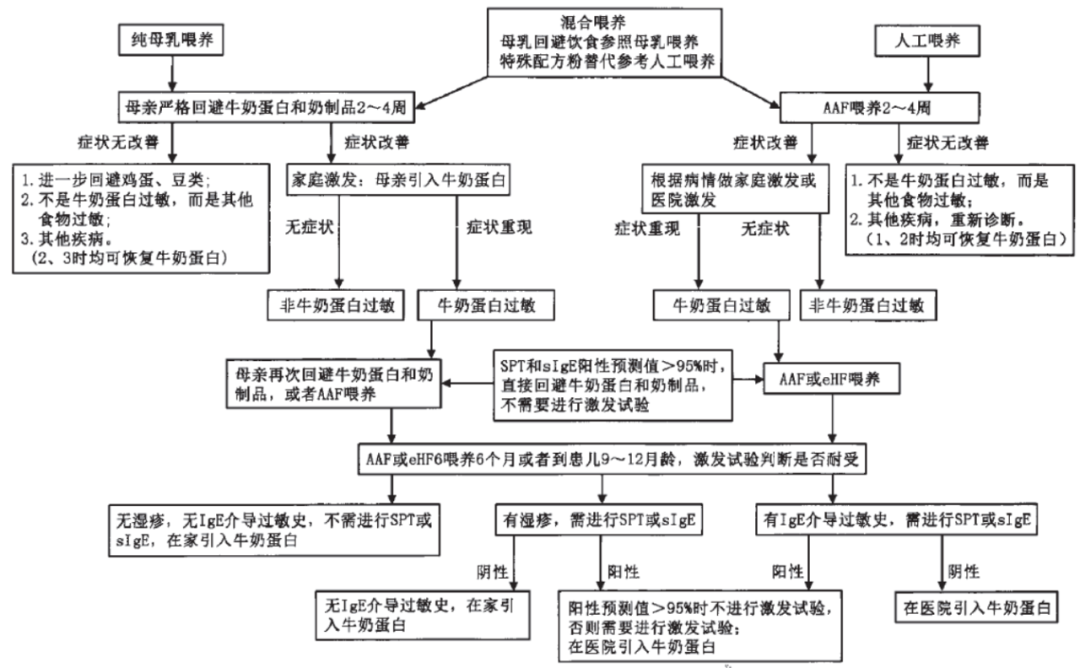
图3 牛奶蛋白过敏的营养管理流程
(本文根据吴捷教授讲座内容整理)
关于乐翌生物
公司介绍
杭州乐翌生物科技有限公司,旗下全资控股乐雅生物、乐为健康、坤毅医疗三家子公司,专注于呼气诊断领域前沿生物技术的研究与创新,致力于消化等多系统疾病的快速诊断与早期筛查,是集研发、生产、营销与服务为一体的综合型企业。
公司旗下自主研发Bioleya®(乐雅)呼出气体分析仪,是国内首款获批并采用国际金标准“固定式+气相色谱法”的甲烷和氢呼气检测设备。目前已广泛应用于临床,并正在形成中国专家共识,深化学科应用、规范行业标准、助力技术革新。